
Vi mener…
Gjennom årene har vi oppdaget og avdekket, både gjennom andres forskning og offentlige data, gjennom egne undersøkelser og gjennom medlemmers egne erfaringer og historier, at en del forhold i blærekreftomsorgen kan bli bedre. Det betyr ikke at vi kritiserer for eksempel helsetjenesten nord og ned, men vi mener vi ser et forbedringspotensiale her og der. Det bør vi alle være interessert i å utnytte, til alles beste. Nedenfor følger en kort presentasjon av noen av disse punktene.
Flere urologer, onkologer og patologer
Vi opplever at urologene har for høy arbeidsbelastning de fleste steder. De har ofte ikke tid til å svare på spørsmål eller gi informasjon. Noen pasienter blir bedt om å komme med de spørsmålene de måtte ha mens de ligger på rygg med bena i været og blir cystoskopert. Det er ikke rett posisjon for en likeverdig samtale mellom to mennesker. Vi savner også at urologer deltar mer i forskning og utviklingsarbeid innen blærekreft, at de får tid til å holde seg faglig oppdatert og at de kan få tid til å reise på konferanser og faglige møter om blærekreft i inn- og utland. Det samme gjelder onkologer og patologer: de har også altfor mye å gjøre i forhold til antall ansatte.
Flere cystoskopisykepleiere og flere urologiske sykepleiere
I flere land har sykepleiere blitt utdannet til å utføre cystoskopi. Det er en utvikling vi ønsker velkommen. Kvaliteten på arbeidet er vist å være minst like god som når leger utfører denne undersøkelsen. På vegne av pasientene tror vi stabile, godt trente sykepleiere vil gjøre en svært god jobb og avlaste urologene på en veldig god måte. Det som er utfordringen, er at også sykepleierne er for få og har for mange oppgaver pr. idag. Det må derfor rekrutteres flere til denne spesialiteten.
Kurstilbud til fastlegene
En undersøkelse som ble gjennomført våren 2015 viste at så mye som 35% av pasientene hadde blitt tillagt feil diagnose av fastlegen da de kom dit med symptomer på blærekreft. Både legene selv og pasientene kan bekrefte at fastlegene har hatt for dårlig kunnskap om blærekreft, og derfor kan komme til å gjøre feil. Vi mener det må utvikles et kurstilbud om blærekreft til allmennleger, etter mønster av Hamar hvor man har svært gode erfaringer.
Veilederen om behandling av hematuripasienter bør bli tydeligere
Veilederen ligger her. Den er ikke revidert siden 2013, til tross for innføringen av standardiserte pasientforløp for blærekreft 1. mai 2015 og det arbeid som ble gjort i den forbindelse for å definere inngangen til et slikt forløp, samt Nasjonale retningslinjer for utredning, diagnostikk, og behandling av blærekreft som kom i revidert utgave i 2018.
Den formuleringen vi er kritisk til, er denne: Makroskopisk hematuri skal alltid utredes. Unntak: • Klinisk cystitt hos unge kvinner der hematuri opphører umiddelbart etter antibakteriell behandling og urin stix er negativ 4 uker etter avsluttet behandling.
> Vi får rapporter om at cystitt diagnostiseres på bakgrunn av funn av blod i urinen, ofte mikrohematuri, uten andre symptomer. Det har vi fått bekreftet fra urologer at ikke er riktig praksis.
> Vi har undret oss over hvor ofte bakteriell cystitt, altså urinveisinfeksjon, sies å gi synlig blod i urinen. Bakgrunnen for dette er at bakterieinfeksjoner andre steder i kroppen normalt ikke gir blødninger i den grad som må forventes svarende til å kunne sees med det blotte øye i urin.
> Vi får rapporter om at kvinner både under og over 40 år (40 år er definert som grensen mellom “ung” og “ikke ung” i denne sammenhengen) blir satt på nye antibiotikakurer, 5 er foreløpig rekord, dersom symptomene ikke forsvinner etter første kur. Det har vi fått bekreftet fra urologer er feil håndtering; kvinnene skal henvises videre dersom én antibiotikakur ikke har fjernet symptomene helt (og da skal det altså være infeksjonssymptomer, ikke bare blod). Kontroll gjøres 4 uker etter avsluttet behandling.
> Vi har hatt hjelp av høyst kompetente personer og ikke funnet en eneste vitenskapelig artikkel som kartlegger frekvensen av synlig blod i urinen (til forskjell fra ikke-synlig blod i urinen) hos kvinner som har fått urinveisinfeksjon bekreftet med dyrkingsprøver (til forskjell fra at den bare diagnostiseres av legen på bakgrunn av symptomer og klinisk undersøkelse). En slik kartlegging eksisterer ikke.
> Urologer har også bekreftet at det er fullt mulig å ha en blærekreftsykdom og samtidig ha en urinveisinfeksjon, så om man kurer en infeksjon har man ikke status på en mulig kreftsykdom.
Vi mener veiledningen bør endres slik at det blir klart at
kvinnen SKAL henvises dersom hun har en eller flere episoder med synlig blod i urinen samt ett av følgende kriterier:
# er uten helt åpenbare symptomer på urinveisinfeksjon som blakket urin, vond lukt, svie ved vannlating, nitrat+ eller leu+ på stix
# er over 40 år
# har en forhistorie med kreftbehandling
# har familiær belastning med kreft
# har yrkesmessig eller annen eksponering for stoffer som relateres til overhyppighet av blærekreft, inkludert røyking
# har vedvarende blod i urinen etter én gjennomgått antibiotikakur
# har en historie med hyppige urinveisinfeksjoner
Dersom kvinnen har synlig blod i urinen må det kreves helt åpenbare tegn på infeksjon dersom hun ikke skal henvises til urolog umiddelbart.
Delt hematurikode i ICPC-2
Alle vet at sykehuslegene har sitt eget kodeverk for alle typer sykdommer og tilstander som de bruker i journalene. Ikke alle vet at fastlegene har et annet kodeverk som de bruker, og som ennå ikke kommuniserer med sykehuslegenes system. I fastlegenes kodeverk har blod i urinen, hematuri, en og samme kode enten det er synlig blod eller ikke-synlig blod det er snakk om. Synlig blod i urinen gir begrunnet mistanke om blærekreft og skal lede til henvisning til standardisert pasientforløp for blærekreft. Det skjer altfor ofte ikke. Vi mener at dersom fastlegenes kode ble delt i to, en for synlig og en for ikke-synlig blod i urinen, ville de lettere se at dette er to ulike symptomer som skal behandles ulikt. Man kunne også følge den enkelte pasient fra første legetime med symptomer på blærekreft og videre gjennom systemet. Dette ville sikre en større bevissthet om blærekreft hos fastlegene og raskere diagnostikk av særlig kvinner, samt et mer helhetlig forløp for alle.
Kvinner må henvises raskere til cystoskopi
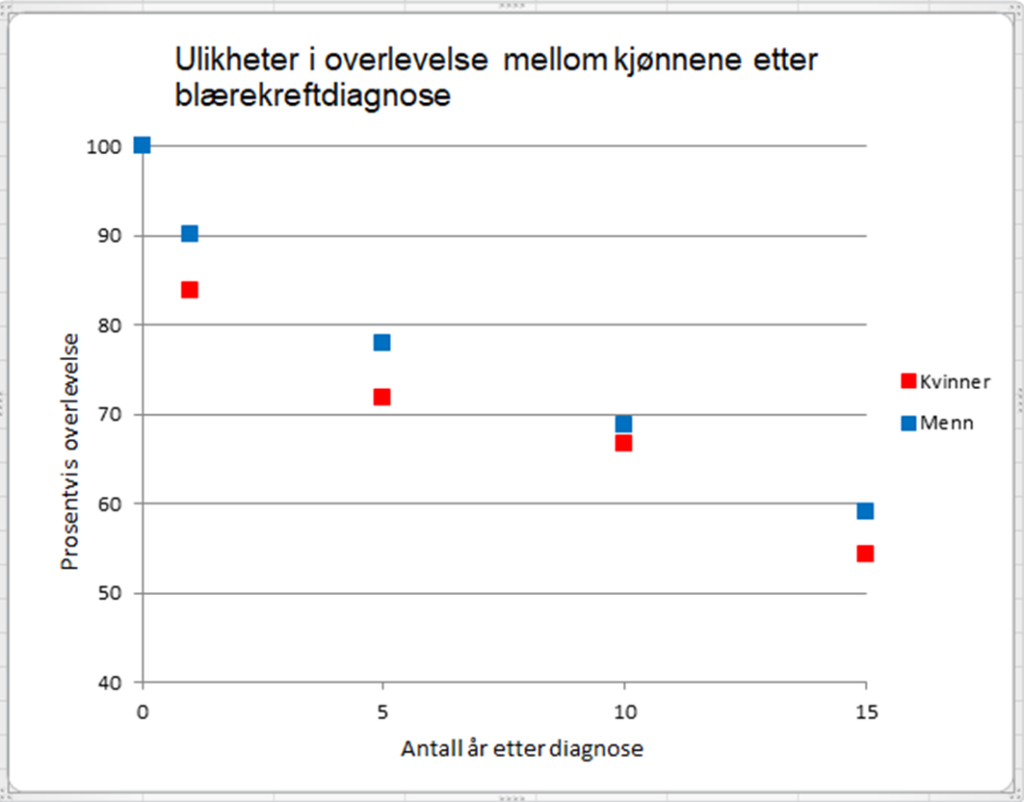
Hvis man registrerer overlevelse 5 år etter diagnosen, har kvinner med blærekreft nå 6 % lavere overlevelse enn menn med blærekreft. Etter 15 år har de fremdeles 5 % lavere overlevelse. Det er 8 % forskjell i andelen pasienter som diagnostiseres med lokalisert sykdom, altså at svulsten finnes innenfor det organet den sitter i: 87,9 % menn diagnostiseres med lokalisert sykdom, mens bare 79,8 % av kvinnene. At flere kvinner enn menn diagnostiseres med regionale eller fjerne metastaser, altså spredning, har en klar innvirkning på overlevelsen. Om det også er andre faktorer som har innvirkning kan ikke utelukkes, men vi har likevel som mål å få flere kvinner diagnostisert i et tidligere stadium. Vi tror fastlegene er nøkkelen her, og at de må henvise flere kvinner tidligere til cystoskopiundersøkelse med mistanke om blærekreft.
Alle kvinner må få fleksibelt cystoskop
For bare få år siden ble urinblærer undersøkt innvendig ved at et tynt metallrør med et kamera i tuppen, et cystoskop, ble ført opp urinrøret og inn i blæra. De siste årene har man fått utviklet bøyelige – fleksible – slike rørinstrumenter. Mennene ble, på grunn av sitt lange og slyngede urinrør som gjør rigid skopering langt mer krevende hos menn enn hos kvinner, raskt introdusert for dette fleksible cystoskopet. Derimot fortsatte man mange steder å bruke det rigide skopet på kvinner. Vi mener det fleksible skopet også må tilbys alle kvinner hvis ikke gode medisinske grunner taler imot. Fleksible skop er langt mer behagelige enn rigide skop, også for kvinner.
Tilbud om psykososial støtte
Det å få en blærekreftdiagnose er ikke lett. Mange opplever diagnosen som at de er truet på livet. Blærekreft er den sykdommen som oftest residiverer eller kommer tilbake, hvilket medfører en lang oppfølgingsperiode, ofte resten av livet, med periodevise kontroller. I denne perioden føler mange at de går med en bombe i magen. I en intern spørreundersøkelse svarte halvparten av respondentene “ja” på spørsmålet om de hadde takket ja dersom de hadde blitt tilbudt psykososial støtte etter diagnosen. Vi mener blærekreftpasienter må få et slikt tilbud.
Utvikling av samvalgsverktøy
Når en blæresvulst har ervervet egenskaper som trengs for å invadere omkringliggende vev, er det kort tid igjen før svulsten sprer seg ut av organet og ut i resten av kroppen. Det ser man ved at svulsten har klart å sende utløpere innover i blæreveggen og ned i det muskellaget som ligger der. Da er standard behandling å fjerne blæra. Men man må få urinen ut av kroppen også etter at blæra er borte, og pasienten står da overfor et valg mellom tre ulike former for kunstig urinavledning. Dette valget er vanskelig. Ingen av løsningene har bare gode egenskaper og fordeler. Det er pasienten som skal leve med løsningen resten av livet, mens det er legen som sitter på den medisinske informasjonen. Disse to må forenes. Legen har ofte gjort seg opp en oppfatning om hva som vil være best for pasienten, mens pasienten kanskje egentlig har andre prioriteringer men likevel lar seg lede i den retning legen, med den beste intensjon, fører pasienten.
Med et hjelpemiddel, et dataprogram, som klargjør pasientens ønsker og prioriteringer kan dennes preferanser komme tydeligere fram, og man får også hjelp til å avklare flere aktuelle faktorer; hvilke forhold ved livet blir berørt, har de noen betydning eller ikke, og i så fall hvor stor? Slike verktøy kalles “samvalgsverktøy” fordi de skal støtte et valg, gjennomført i samarbeid mellom lege og pasient. Vi mener at slike samvalgsverktøy må på plass så snart som mulig for de som skal velge urinavledning, deretter et verktøy for valget mellom å gjennomgå full fjerning av blæra eller forsøke blæresparende trimodalterapi, en relativt ny behandlingsform. I tillegg må leger trenes i å ikke påvirke pasienten i “sin” retning, men informere balansert og støttende, uten å lede i noen bestemt retning.
Rehabiliteringstilbud tilpasset blærekreftpasienter må bygges opp
Blærekreft er en krevende sykdom ikke bare for pasienten, men også for de som skal hjelpe ham eller henne. Etter større operasjoner som fjerning av blæra er pasienten betydelig svekket en lang periode, i tillegg til at den nye urinavledningen kan medføre behov for trening og opplæring, utvikling av nye ferdigheter, man skal bli kjent med en helt ny kropp, lære seg å leve med den mentale usikkerheten som følger en kreftdiagnose, håndtere eventuelle komplikasjoner til selve operasjonen og innstille seg på et nytt liv uten blære. Denne prosessen berører mange fagområder med høy kompetanse. Vi mener alle blærekreftpasienter som gjennomgår cystectomi, cellegiftbehandling eller stråleterapi må få tilbud om rehabiliteringsopphold ved et senter, hvor personalet har den nødvendige kompetanse til å møte pasientenes spesielle behov.
Legene må tørre å snakke om seksuell helse med pasientene
En blærekreftdiagnose påvirker seksualiteten både mentalt og fysisk, i større eller mindre grad. Seksualiteten er en svært viktig, men ofte lite omtalt del av livet hvis man ser bort fra humor og vitser. Leger føler seg ofte ukomfortable med å snakke med pasientene om dette, mens pasientene er i stort behov av informasjon og støtte. Vi mener legene må få trening og evt. faglig støtte i å snakke med sine pasienter om deres seksuelle helse, dersom pasienten ønsker det.
Gode og robuste norske forskermiljøer på blærekreft
Der det ikke finnes næring, kan ingenting vokse. Norske kreftforskningsmiljøer har i mange år blitt ensidig belønnet for å satse på et smalt spor hva gjelder kreftforskning; de prosjektene som ville ha midler, tok en enorm sjanse hvis de ikke hadde med noe i prosjektbeskrivelsen som oppga en eller annen relasjon til brystkreft. (Dette er litt satt på spissen, men dessverre ikke mye.) Andre krefttyper var av svært liten interesse for de som satt på pengene: I perioden 2006-2012 fikk blærekreft, totalt sett over disse 7 årene, 240 000 kr å forske for. Det året ble forløperen til Blærekreft Norge etablert. Heldigvis har forskere ulike steder i landet oppfattet pasientenes rop om hjelp og begynt å se etter muligheter innen dette området, og nå begynner så smått forskningsartiklene å komme. Men det er mye som skal på plass: forskningsfasiliteter, folk, kompetanse, klinikere som har tid og lyst til å delta med sin kliniske kompetanse og som evner å holde det tempoet som forskningen er avhengig av, samarbeidslinjer, forskningsledere – det er mye som skal på plass og fungere for at forskningen skal fungere og være produktiv. De faggruppene som skal bedømme prosjektene må også bli kjent med blærekreftfeltets utfordringer og pasientenes behov for å kunne bedømme prosjektene riktig. Vi mener blærekreftforskningen må tilføres midler i en jevn og høvelig stor strøm framover slik at man kan bygge opp gode forskningsgrupper i et langsiktig perspektiv.
Høyere status
Vi vet nå, basert på solid forskning, at sykdommer rangeres i et statushierarki: hjernekirurgi har høyere status enn blindtarmoperasjoner, som har høyere status enn fibromyalgi. Rangeringen følger stort sett plasseringen i kroppen. Vi vet også en del om hvilke andre faktorer som i tillegg innvirker på statusen: teknisk avansert behandling, at sykdommen er potensielt dødelig men at det er et kurasjonspotensiale (dvs. man kan dø av den men de fleste overlever), yngre pasienter har mer status enn gamle, osv., osv. Blærekreft har en rekke av de faktorene som skulle gi rimelig høy status; likevel har den hatt bunnrangering blant sykdommer i lang tid. Vi jobber hver dag med å øke statusen til dette fagfeltet, og det håper vi alle andre også gjør. Økt status vil påvirke tilgangen på forskningsfinansiering og dermed den faglige utviklingen, økt status vil påvirke pasientenes lyst til å snakke om sykdommen og spre informasjon om den og seg selv, økt status vil tiltrekke seg flere interesserte og dyktige legestudenter og andre helsefagarbeidere, og økt status vil bedre rekrutteringen av dyktige studenter til forskningsgruppene. Statusen må grunnlegges på et solid fundament av kunnskap og fakta, og der bidrar vi både med å skaffe kunnskap, analysere den, presentere den og spre den.
En velfungerende pasientforening er gull verdt for legene, men mange av dem har ikke forstått det ennå
Vi har fulgt historien til to pasientgrupper, en som tidlig begynte å samle pasientene og organisere interessearbeidet sitt, og en gruppe som ikke gjorde det. Den organiserte gruppen har vunnet 20 prosentpoeng MER(!) enn den andre i økt overlevelse i løpet av ca. 60 år. Dette har mange leger ikke lagt merke til, og en del leger synes pasientforeninger er noe heft og prakk. Det bør de ikke tenke, for de aktive pasientforeningene samsvarer med de områdene som har høy status, gode arbeidsvilkår for legene, god faglig utvikling, interessante problemstillinger og osv. Det å støtte pasientforeningsarbeid gir positive effekter tilbake til det medisinske miljøet, både leger, sykepleiere og andre yrkesgrupper.
