Resultater fra vår interne spørreundersøkelse våren 2021
Innledning
Våren 2021 ble det gjennomført en spørreundersøkelse for å kartlegge pasientenes egne opplevelser med diagnostikken av sin blærekreftsykdom samt mulige risikofaktorer. Tilsvarende undersøkelse ble gjennomført våren 2015, samme år som blærekreftpasientenes daværende organisasjon hadde «Diagnostikk» som tema for sitt arbeidsår. Kartlegging av hvordan feltet utvikler seg over tid er viktig som grunnlag for organisasjonens arbeid i årene framover. Rapporten er gitt en form som er tilpasset et ikke vitenskapelig skolert publikum.
Bakgrunn
Blærekreft er en av de vanligste kreftformene. Til tross for dette er den lite omtalt i offentligheten. Sjansen for å bli kurert av blærekreft er sterkt avhengig av hvilket stadium den diagnostiseres i. Siden nesten alle blærekreftpasienter opplever ett eller flere symptomer fra urinveiene, men hvor ingen av disse symptomene er spesifikke for kreftsykdom, er kjennskap til sykdommen både hos pasient og allmennlege av stor betydning for å få rett pasient henvist raskt til rett sted for korrekt diagnostisering – uten å overbelaste spesialisthelsetjenesten.
Våren 2021 gjennomførte Blærekreft Norge en spørreundersøkelse for å kartlegge pasientenes opplevelser med selve diagnostikkprosessen. I tillegg så vi på mulige risikofaktorer. En lignende undersøkelse ble gjennomført i 2015. Den viste blant annet at en stor andel av pasientene blir feildiagnostisert hos fastlegen når de kommer dit med blod i urinen. Har det skjedd noen endring i løpet av de årene som har gått? Her presenterer vi resultatene fra undersøkelsen.
Undersøkelsens kvalitet
Det er viktig å være bevisst på at dette ikke er en studie av vitenskapelig kvalitet. Den kan likevel gi nyttig informasjon, og den kan brukes som pilot (forstudie) og inspirasjon til å designe studier med langt høyere kvalitet. Svarene er utelukkende basert på pasientenes egenrapporterte data. De er ikke kryssjekket mot journal eller andre kilder. Tidsangivelser er blitt oppgitt med varierende grad av presisjon, fra eksakt dato til hele årstall, men i de aller fleste tilfeller angitt som måned + år.
Datasettet har gjennomgått vanlig «datavask», dvs. fjerning av åpenbare feil som dubletter (to svar fra samme pasient) og andre klare feil.
Ikke alle respondenter har besvart alle spørsmål. Ved beregning av andeler (prosenttall) er dette hensyntatt.
Demografi
Har de som svarte på undersøkelsen samme fordeling med hensyn til kjønn, alder, geografisk fordeling osv. som hele diagnosegruppen sett under ett, slik at vi kan anta at svarene er representative for alle blærekreftpasienter?
Det ble avgitt 74 unike svar i perioden 29.01.2021 til 21.05.2021. Invitasjon til å delta i undersøkelsen ble postet i Blærekreft Norges kanaler; epost, facebook og webside. Svarene ble avgitt anonymt, men det var anledning til å oppgi kontaktinfo helt sist i skjemaet dersom man var villig til å la seg kontakte ved behov.
Av de 74 deltakerne var 34% (n=25) kvinner og 66% (n=49) menn, en liten overvekt av kvinner sammenlignet med insidenstall fra Kreftregisteret 2021 (Cancer in Norway 2021: 26% kvinner, 74% menn).
Gjennomsnittlig alder ved diagnosetidspunkt var 59,59 år; median alder 60 år (range: 35-81). Tre av kvinnene og 5 av mennene var under 50 år da de ble diagnostisert, hvilket utgjør 11% av respondentene.
Aldersfordelingen blant respondentene er som forventet en del lavere enn resten av pasientpopulasjonen. Aldersfordeling blant norske blærekreftpasienter ved diagnose har ikke blitt oppgitt i nyere publikasjoner. I studier fra USA har gjennomsnittsalder ved blærekreftdiagnose ligget på 73 år, men denne kan påvirkes av flere faktorer.
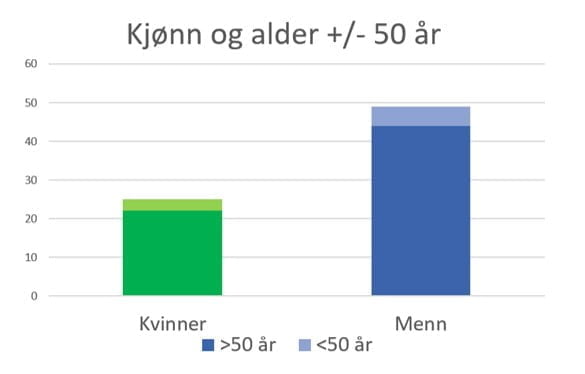
Respondentene var født mellom 1935 og 1984. Median fødselsår for respondentene var 1954, 67 år før denne undersøkelsen ble foretatt.
Pasientene fordeler seg geografisk over hele landet unntatt lokalsykehusene i Finnmark. I tillegg har vi enkelte deltakere fra Danmark og Sverige.
Premisser for diagnosen: kunnskap og symptomer
Hvor godt kjent er diagnosen?
Tidlig diagnose redder liv når det gjelder kreft, og den første til å oppdage et symptom er pasienten selv. Men da må man vite hva man skal se etter og hvorfor. Vi stilte to spørsmål om dette: om man kjente til diagnosen før man fikk den selv, og om man kjente til andre med blærekreft før man selv ble diagnostisert.
15 respondenter (20%) kjente til diagnosen før de selv fikk den, mens 17 svarte «ja» på spørsmålet om de kjente (til) andre med blærekreft før de selv ble diagnostisert.
Hos 6 respondenter var det mismatch mellom disse to svarene. Det kan skyldes at det første spørsmålet har blitt tolket som «kjenner personlig», eller «vet mye om diagnosen». I begge spørsmål ble formuleringen «kjente til» brukt, men det er ikke sikkert det har vært tilstrekkelig for å unngå tolkningfeil. Vi la derfor sammen svarene på begge spørsmål.
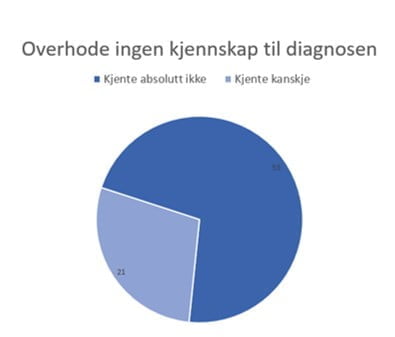
Nesten 3 av 4 pasienter (53/74; 72%) svarte «nei» på begge spørsmål – de kjente på ingen måte til diagnosens eksistens før de fikk den selv.
Det er trolig at dette gjelder befolkningen i sin helhet, en utfordring når det gjelder å få de rette personene til å agere riktig til rett tid, for å redde liv.
Forekomst av symptomer
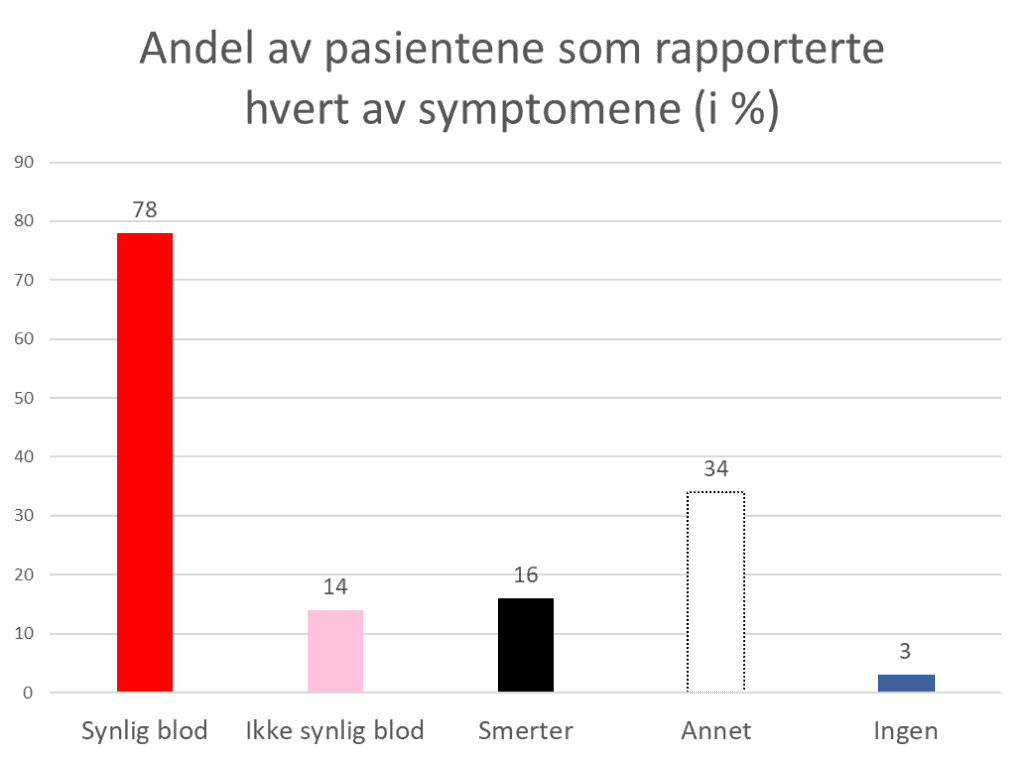
Respondentene kunne krysse av for fire typer symptomer: synlig blod i urinen, ikke-synlig blod i urinen, smerter og annet. Her var flere kryss tillatt; summen av prosentene blir derfor mer enn 100.
Synlig blod i urinen var det vanligste symptomet: i alt 58/74 pasienter (78%) hadde hatt dette. Over halvparten av pasientene (42/74; 57%) rapporterte blodig urin som eneste symptom. 2 pasienter hadde ingen symptomer og ble oppdaget ved en ren tilfeldighet.
Av de som hadde smerter ble disse oppgitt å sitte i korsryggen, bekkenet, blæreområdet og i urinrøret.
Symptomkart
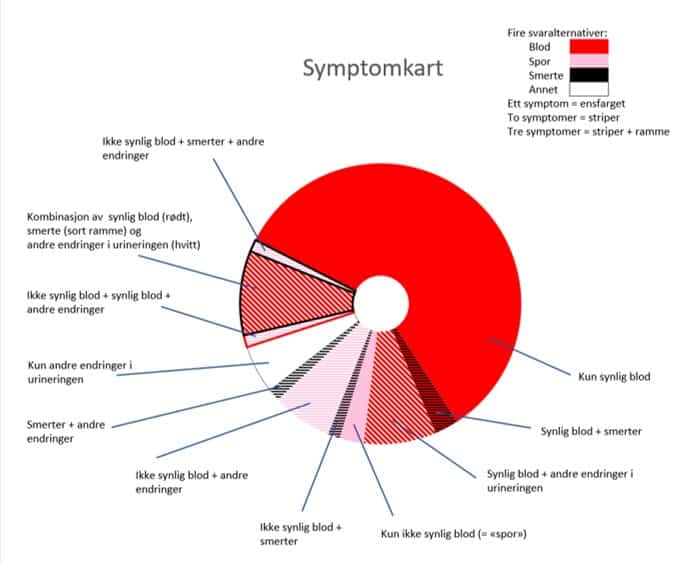
I denne figuren har vi forsøkt å illustrere andelen pasienter som rapporterte ulike kombinasjoner av symptomer. Forklaring er angitt øverst til høyre: Ensfarget rødt viser andelen pasienter med kun synlig blod i urinen, mens f.eks. stripete rosa + svart viser andelen pasienter som krysset av for både ikke-synlig blod i urinen og smerter, osv.
Under «andre symptomer» oppga respondentene følgende:
- hyppig urinering = 16
- svie ved vannlating = 6
- urge (må tisse plutselig) = 3
- følelsen av full blære = 1
- fikk ikke tømt = 1
- høy psa = 1
Hvor godt kjent diagnosen er, og at man vet hvilke symptomer man skal være oppmerksom på, er avgjørende for å få de uoppdagede pasientene til behandling mens sykdommen ennå kan kureres.
Diagnostikkforløpet
Fastlegens diagnostikk
Diagnostikk kan endre seg over tid. Blærekreftdiagnosene i denne undersøkelsen var gitt mellom des. 2003 og sept. 2020 (median dato: mars 2016).
Kommunikasjonen på et legekontor er ikke alltid krystallklar for pasienten. Pasientenes rapportering av hvilken diagnose fastlegen tok utgangspunkt i at de hadde da de kom dit med sine symptomer, er derfor tolket ut fra praktiske handlinger som henvisning til urolog (tolket som mistanke om blærekreft) eller forskriving av antibiotika (tolket som mistanke om urinveisinfeksjon – UVI), i tillegg til det pasienten selv har rapportert. Legen kan likevel mistenke begge deler men starte med det enkleste først og se om det hjelper, så tolkningen av hva fastlegen har tenkt og ment, er beheftet med noe usikkerhet. Resultatene gir uansett nyttig informasjon om legenes «førstevalg» av behandlingsstrategi.
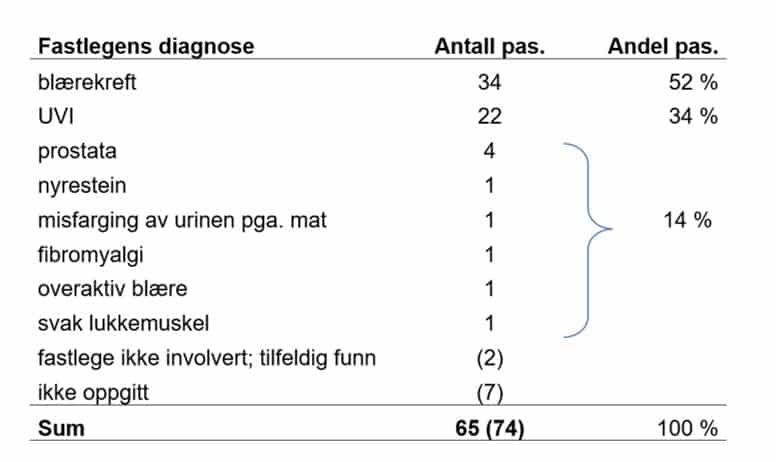
Litt over halvparten av pasientene (34/65, 52%) antas, etter deres egen rapportering og vår tolkning, å ha blitt tillagt diagnosen blærekreft av fastlegen. En tredjedel av pasientene (22/65, 34%) ble diagnostisert med urinveisinfeksjon. 14% fikk en annen diagnose, som vist i tabellen.
Her er fibromyalgi og misfarging av urinen pga. mat kanskje de mest bemerkelsesverdige. Både mat, medisiner og andre ting kan farge urinen, men de fleste pasienter vil være i stand til å skille mellom rødfarge fra f.eks. rødbeter og rødfarge fra blod når de blir gjort oppmerksom på fenomenet. Kvinner blir også gjerne spurt om blodet kan komme fra underlivet, hvilket de som regel har utforsket selv før de går til legen. Tallene i parentes angir responser som ikke er tatt med i beregningen av prosentandeler.
Av de 42 som hadde blod i urinen som eneste symptom, og altså ingen svie ved vannlating, feber eller sykdomsfølelse, oppga hele 10 (altså hver fjerde pasient) at de hadde blitt diagnostisert med urinveisinfeksjon hos fastlegen framfor å bli henvist til urolog direkte.
Av alle de 58 som hadde synlig blod i urinen (med eller uten andre symptomer i tillegg), ble 17 (30% av disse) diagnostisert med UVI.
Hvor lang tid brukte pasienten fra første fastlegebesøk til første urologkonsultasjon – Doctor’s Delay (DD)?
75% av pasientene var til undersøkelse på sykehuset i løpet av 2 mnd. eller mindre, mens altså hver fjerde pasient brukte 3 mnd. eller mer fra fastlegen til spesialisthelsetjenesten. En pasient hadde fått påvist ikke synlig blod i urinen 16 år før blærekreftdiagnosen ble satt, uten at noen kan si noe sikkert om hvorvidt årsaken til blodet var blærekreft den gang. Pasienten med nest lengste DD hadde gått med mikroskopisk blod i urinen og urge-inkontinens («akutt vannlating») i fem år. Da ble han diagnostisert etter at det kom synlig blod i urinen.
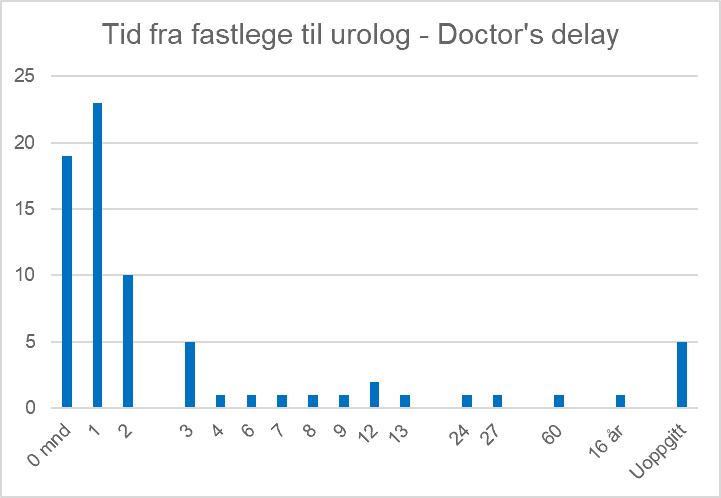
Var Doctor’s Delay endret fra før 2016 til etter 2016?
Hadde vårt temaår om diagnostikk i 2015 hatt noen effekt på hvor lang tid pasienten brukte fra fastlege til sykehus? Andelen pasienter som brukte lang tid – et halvt år eller mer – fra fastlege til urolog, ble brukt som mål. Tidskillet ble satt ved årsskiftet 2016/2017 for å gi effekten av temaåret ett års «modningstid» hos fastlegene.
- 22 av respondentene ble diagnostisert fra 2017 og framover. Av disse har 3 stk brukt hhv. 7, 12 og 12 mnd. fra fastlege til urolog.
- 51 av respondentene ble diagnostisert i 2016 eller tidligere. Av disse brukte 7 stk. 6 mnd. eller mer fra fastlege til urolog.
I begge tilfeller omfattet den lange diagnosetiden 13% av respondentene – ingen åpenbar forbedring.
Hvor lang tid brukte pasienten på å oppsøke fastlege etter symptomdebut?
Dersom pasientene bruker lang tid fra et symptom oppstår til de kommer seg til lege, er mye av behandlingsmuligheten tapt.
Undersøkelsen viste at over halvparten av pasientene (34/63; 55%) hadde oppsøkt lege innen 1 mnd. etter symptomdebut. Hver femte pasient (14/63; 22%) hadde brukt «lang tid», definert som 4 mnd. eller mer. 11 respondenter hadde ikke svart.
Tre pasienter hadde brukt om lag to år; disse hadde alle opplevd en eller to enkeltepisoder med synlig blod i urinen, men da dette ga seg hadde de regnet med at dette var noe forbigående og ufarlig.
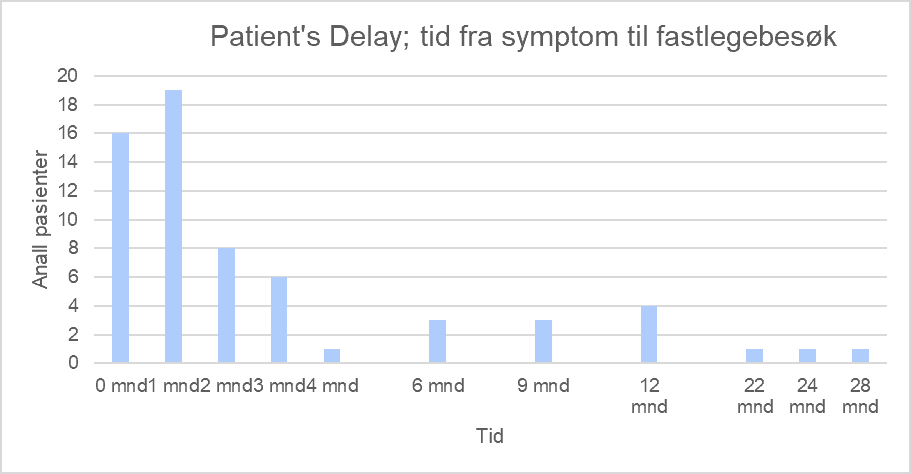
Hvis noen stusser over at vi har gitt pasientene «lenger frist» enn fastlegene før vi definerer ventetiden som lang, henholdsvis 4 mnd. mot 3, er det fordi vi mener det bør stilles strengere krav til profesjonelle aktører enn til brukerne av en tjeneste.
Var det noen forskjeller mellom sykehusområdene mht. Doctor’s Delay?
Med så få respondenter spredt utover hele landet er dette en svært lite presis analyse, men i den grad den kan inspirere til bedre innsats for blærekreftpasientene, ser vi ingen grunn til å ikke berømme de sykehusområdene som ser gode ut. Følgende sykehus hadde ingen «feildiagnostiseringer» fra fastlegens side, blant sine pasienter:
Ahus, Førde, Hamar, Haraldsplass, Haugesund, Haukeland, Bodø, Skien, Kristiansand, UNN Harstad og Volda.
Ett sykehus utmerket seg derimot ved å ha alle sine 4 pasienter i gruppen av feildiagnostiserte: Kalnes sykehus i Østfold. Hvis det kan inspirere urologisk avdeling der til å holde et oppdateringskurs for fastlegene i sitt opptaksfelt, om hva de skal se etter for å oppdage blærekreft hos sine pasienter, ser vi ikke at noen skade kan skje ved å publisere dette. Fire pasienter er ingen dokumentasjon på dårlig legekompetanse.
Gjør urologene alltid rett?
Svaret er «nesten». Når pasientene først kom innenfor døra på sykehuset var de stort sett i gode hender: En pasient gikk 3 år med diagnosen godartet forstørret prostata hos urolog før blærekreft ble funnet. Dette tilfellet ble angitt som «feil diagnose hos urolog» i skjemaet, og gjelder altså en pasient.
To andre brukte lang tid: En gikk 3 mnd. fordi de ikke fant noe første gang, mens en gikk 3 mnd. av ukjent årsak. Resten ble diagnostisert med blærekreft straks eller innen en mnd.
Hvor mange hadde «perfekt timing» på diagnostikken?
Tidlig diagnose avhenger både av at pasienten kommer seg til lege når første symptom dukker opp, og at fastlegen henviser rett pasient videre med en gang. Vi definerte «perfekt timing» som 1 mnd. eller mindre på hver av disse to tidsfaktorene.
Bare hver tredje blærekreftpasient (21/59; 36%) hadde «perfekt timing» på sin diagnostikk.
15 respondenter kunne det ikke gjøres beregninger for.
Oppsummering av diagnostikkforløpet
Nesten halvparten av blærekreftpasientene hadde ikke blitt tillagt noen mulig blærekreftdiagnose og henvist til spesialisthelsetjenesten umiddelbart da de kom til fastlegen med symptomer på blærekreft. Hver fjerde pasient hadde brukt 3 mnd. eller mer fra fastlegen til sykehuset. Pasientorganisasjonens arbeid på området har ikke hatt noen åpenbar effekt på fastlegenes handlingsmønster. Bare halvparten av pasientene reagerte raskt da de fikk symptomer på alvorlig sykdom; hver 5. pasient brukte 4 mnd. eller mer fra symptomutbrudd til legekontoret.
Av de 42 som hadde kun synlig blod i urinen og ingen infeksjonssymptomer, fikk hver 4. pasient diagnosen UVI. Blant alle som hadde synlig blod i urinen, med eller uten andre symptomer, fikk nesten hver 3. pasient UVI-diagnose, mens historien har vist at de hadde blærekreft.
Disse ulike perpektivene er viktige når vi skal forsøke å omgjøre resultatene av undersøkelsen til praktiske råd til fastleger og befolkningen ellers. Denne undersøkelsen viser ikke hvor mange pasienter som var hos lege med kun synlig blod i urinen uten å ha noen blærekreftdiagnose. Legene mener det bør telle med når man vurderer hvilke kriterier som skal gjelde for henvisning til blærekreftforløpet. Spørsmålet er om vi kan la de tilfellene gå på bekostning av korrekt diagnostikk av blærekreft hos de som har det. Så må man også ha i mente at en UVI og en kreftsvulst kan forekomme samtidig – det ene utelukker ikke det andre. Skal man da behandle infeksjonen først eller skal man sende pasienten til cystoskopi med infeksjon?
Risikofaktorer
Tobakksbruk blant pasientene
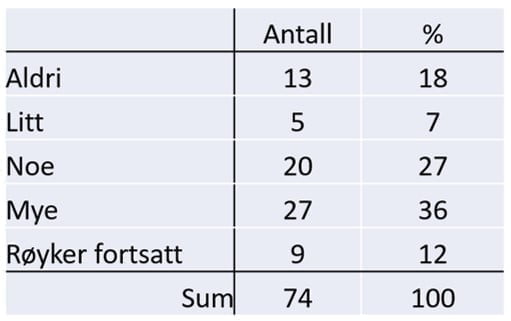
Tobakk er i en rekke studier vist å være årsak til blærekreften i 30 – 50% av tilfellene.
I vår undersøkelse oppga over 1/3 av pasientene å ha røkt mye, nesten 1 av 5 (18%) har aldri røkt mens 12% røyker fortsatt. I følge tabellen har 75% av pasientene røkt «mer enn litt», men man kan altså få blærekreft uten å ha røkt i det hele tatt.
Yrkesrelatert eksponering
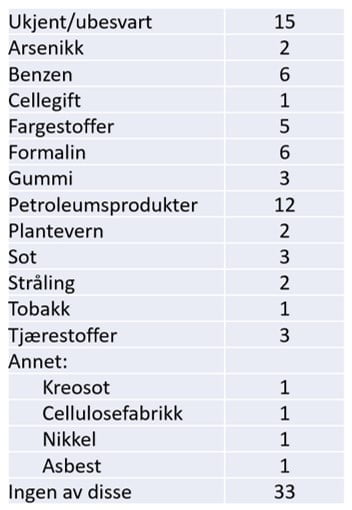
Yrkesrelatert eksponering som årsak til blærekreft er omdiskutert. Fagmiljøet har hittil ment at det stort sett har liten betydning, mens pasientene leter etter mulige årsaker til hvorfor akkurat de ble rammet. Spørreundersøkelsen viste at over 1/3 av respondentene hadde blitt eksponert for ting de trodde kunne ha en sammenheng med sykdommen.
35% (26/74) har oppgitt en eller flere mulige yrkeseksponeringer
45% (33/74) av respondentene har ingen mistanke om yrkeseksponering for en liste av oppgitte stoffer
20% (15/74) har ikke besvart spørsmålet eller svart «vet ikke»
Familiær blærekreftbelastning
Har du blærekreft i familien og selv får diagnosen, kan det tyde på at det er noe arvelig involvert. Mellom 5 og 10% av all kreft antas å skyldes arv.
11% av deltakerne i studien hadde folk i nær slekt som i likhet med dem selv var diagnostisert med blærekreft. Det er i samsvar med det som er forventet: De som har «funnet» vår organisasjon vil antagelig lettere verve slektninger med samme diagnose inn i gruppa og dermed gi en litt forhøyet score på denne parameteren.
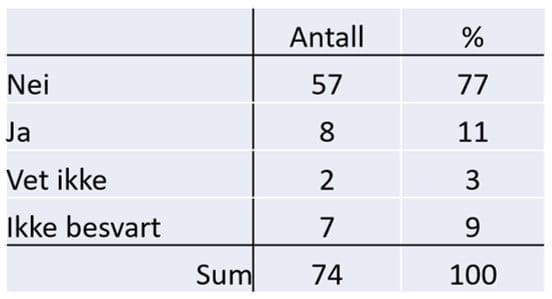
Annen familiær kreftbelastning
Arvelig disposisjon for å utvikle kreft er ikke krefttype-spesifikk. Man kan derfor ha en nedarvet disposisjon uten å ha andre blærekreftpasienter i nær slekt. Vi ønsket å kartlegge i hvilken grad blærekreftpasientene hadde annen familiær kreftbelastning.
Hele 3 av 4 respondenter (73%) oppga at det i familien også var andre som hadde fått kreft. 26% hadde ikke annen kreft i familien. En svarte «vet ikke»
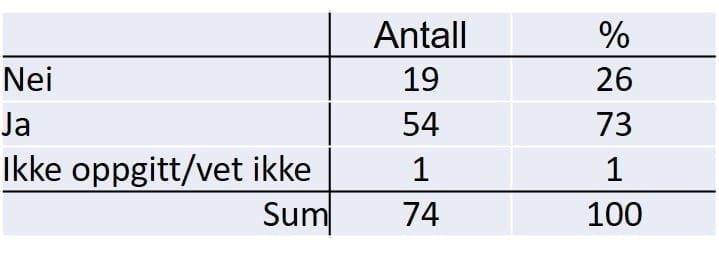
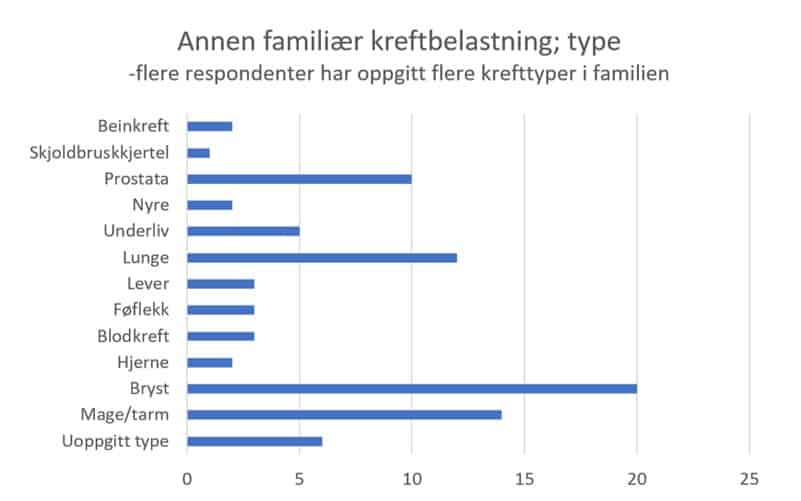
De kreftformene som ble nevnt forekom i familie/nær slekt, er gjengitt i denne listen. Vi ser at de representerer alle organsystemer i kroppen.
Samlet risikobelastning
Når vi så på samlet risikobelastning ved å legge sammen resultatene for
- yrkeseksponering
- tobakksbruk
- familiær blærekreft
- annen familiær kreftbelastning,
så vi at alle unntatt to, det betyr 97% av respondentene, hadde en eller flere risikofaktorer. De to siste hadde henholdsvis aldri røkt og bare røkt litt, ingen av dem hadde kreft i familien, men begge hadde unnlatt å svare på spørsmålet om yrkeseksponering. Det kan altså hende de har noe liggende der, men ut over det har de ingen kjente risikofaktorer.
En risikofaktor som vi ikke har spurt om i denne undersøkelsen, er «residiverende urinveisinfeksjon» – UVI som kommer igjen og igjen til tross for behandling. I ettertid kan det man trodde var en UVI vise seg å ha vært symptomer fra en uoppdaget blæresvulst. I tillegg kan gjentatte (korrekt diagnostiserte) infeksjoner irritere slimhinnen i blæren og etter hvert utløse blærekreft. Symptomer på blærekatarr som vender tilbake gang etter gang bør derfor stå på listen over risikofaktorer for blærekreft.
Oppsummering
Vi startet med å vise at den pasientgruppen som deltok i denne undersøkelsen var litt yngre og besto av litt flere kvinner enn diagnosegruppen som sådan har. De resultatene det kan ha hatt betydning for, er blant annet yrkeseksponering: en tradisjonell yrkesfordeling mellom kvinner og menn, og en litt yngre arbeidsstokk, peker begge i retning av mindre yrkeseksponering både fordi færre kvinner jobber i de eksponerte miljøene, og mange av de verste stoffene har blitt fjernet med tiden. Tobakksbruken kan være noe lavere med større kvinneandel i de aktuelle aldersgruppene. Kvinner diagnostiseres ofte enn menn med UVI, hvilket kan slå ut på «feilprosenten» hos fastlegene. Det kan også hende at kvinner scorer litt høyere på kjennskap til diagnosen, siden kvinner oftere er mer eksponert for helserelatert informasjon gjennom ulike kanaler. Vi tror likevel at denne undersøkelsen ikke er vesentlig påvirket av denne skjevheten.
Vi mener undersøkelsen viser at
- bare 1 av 3 blærekreftpasienter hadde hatt «perfekt timing» – optimal tidsbruk – på sin diagnostikk
- fastlegenes identifisering av mulige blærekreftpasienter er for lite treffsikker. Dette fører til for stor «Doctor’s Delay» i diagnostiseringen av blærekreft
- blærekreft er for lite kjent blant allmennheten, hvilket gjør at for mange pasienter ikke kommer seg til lege tidlig nok etter symptomdebut
- nesten alle pasientene hadde en eller flere risikofaktorer, hvilket indikerer at det er enda viktigere med god informasjon om disse til allmennheten
Vi mener følgende tiltak bør gjennomføres:
- fastlegene bør oppdateres på diagnostikk av blærekreft
- veilederen for håndtering av pasienter med hematuri hos fastlegen bør utformes slik at flere fastleger følger den slik den er ment
- allmennheten må få bedre kunnskap om blærekreft, symptomer, risikofaktorer og handlingsmønster hvis symptomer dukker opp
I tillegg bør fastlegenes forskrivning av antibiotika mot urinveisinfeksjon reduseres. Flere pasienter bør behandles uten antibiotika, både med tanke på blærekreftpasientens fremtidige behandlingsprognose og med tanke på utvikling av antibiotikaresistens.
